糖尿病の詳細
- HOME
- 糖尿病の詳細
糖尿病ってどんな病気?
コントロール可能な病気です
国民の5人に1人以上が患者さんかその予備軍と言われている糖尿病。
一度発症したら完治はしないものの、血糖値を正常レベルに保つことでコントロールが可能です。そのためには食事療法、運動療法が必要で、薬を使用することもあります。
糖尿病の主治医は、あなた自身です。
いつ何を食べるか、運動するか、糖尿病薬を実際にどのように飲むか、注射するか、あなた自身の行動によって、血糖値を正常に保つことができるのです。
また、糖尿病の病態は時の経過とともに変化します。よって、われわれに相談の上、使用する薬や治療計画をたてて管理していく必要があります。
将来合併症が起こるリスクを少しでも減らすために、糖尿病の正しい知識を身につけ、体調を良い方向に持っていきましょう。
大きく分けて1型と2型、2つのタイプがあります
糖尿病になると、体内のインスリンの作り方や使い方に問題が起き、摂取した食物エネルギーを正常に代謝できなくなります。
インスリンはすい臓で作りだされて血糖を正常範囲に保つ役割をしますが、インスリンの作用不足により、血糖が高くなってしまうのです。
糖尿病には大きく分けて次の2つのタイプがあります。
2型糖尿病 (インスリン分泌不全とインスリン抵抗性による糖尿病です)
2型糖尿病は、すい臓はインスリンを作り出しますが、量が十分ではない(インスリン分泌不全)か、作られたインスリンが十分作用しません(インスリン抵抗性)。以前は「インスリン非依存型糖尿病」と呼ばれていました。
2型糖尿病は食事運動療法、薬の内服・注射やインスリンで治療します。2型糖尿病は一般的な糖尿病で、10人に9人以上はこのタイプです。若い人でも発症する場合もありますが、40歳を過ぎてから発症する場合がほとんどです。
糖尿病になるかどうかには一部遺伝が関係しており、肥満が原因とは必ずしもいえません。
砂糖など甘いものの取り過ぎばかりが原因ともいえませんので、糖尿病にかかったのは、決して本人のせいだけではないのです。
主な症状
2型糖尿病は、初期の段階では自覚症状がまったくないことが多く、症状があらわれるとしても、非常にゆっくり、少しずつあらわれます。
- 疲労感
- 皮膚が乾燥して痒い
- 手足の感覚が低下する、または、刺すような痛みがある
- 感染症によくかかる
- 頻尿
- 目がかすむ
- 性機能の問題(ED)
- 切り傷やその他の皮膚の傷が治りにくい
- 空腹感やのどの渇きがひどくなる
2型糖尿病の原因
2型糖尿病は、次のような人に起こりやすいことがわかっています。
- 40歳以上の人
- 太りすぎの人
- 家族に糖尿病の患者さんがいる
- 著しい運動不足
- 妊娠中に糖尿病にかかっていた
- 体重4kg以上の赤ちゃんを出産した
- 病気やけがなどのストレスがある
1型糖尿病(インスリン欠乏による糖尿病です)
1型糖尿病では、すい臓がインスリンをほとんど、またはまったく作ることができません。
インスリンを注射しなければ生命の維持ができません。このため、以前は「インスリン依存型糖尿病」とも呼ばれていました。
糖尿病の患者さんのうち、1型糖尿病は10人に1人もいません。
若いうちに発症する事が多いのが特徴ですが、年齢に関係なく発症が見られます。
主な症状
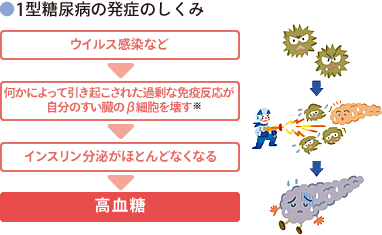
症状はふつう突然あらわれます。
- 40歳以上の人
- 太りすぎの人
- 家族に糖尿病の患者さんがいる
- 著しい運動不足
- 妊娠中に糖尿病にかかっていた
- 体重4kg以上の赤ちゃんを出産した
- 病気やけがなどのストレスがある
1型糖尿病の原因
1型糖尿病の原因は正確にはわかっていませんが、関係する因子としてあげられるのは次の2つです。
- 1型糖尿病にかかりやすい体質を持っている。
- 何らかの原因により、インスリンを作っている、すい臓の一部が破壊される。
2型糖尿病の発病は遺伝性による場合があるため、上にあげた症状のうち、3項目以上あてはまるご家族(父母、兄弟姉妹、子ども)には、糖尿病の検査をご検討ください。また、食事療法、運動療法をして肥満に気をつけていれば、2型糖尿病を防ぐ、あるいは発症を遅らせることができます。
いずれの型の糖尿病にせよ糖尿病の治療に大きな役割を果たすのはあなた自身です。
ご自分の糖尿病を管理するために何ができるか、いろいろなところから情報を集めましょう。糖尿病について知識を増やすことは大切なことです。糖尿病のことを知れば知るほど、糖尿病と上手に付き合っていけるからです。これはほかの病気にもいえることです。よく知ること正しく実行することは、病気の予防と治療には必要なことです。
2型糖尿病について

「インスリンの作用不足」で起きる生活習慣病です
2型糖尿病は血液中のブドウ糖(血糖)が正常より多くなる病気です。初期の頃は自覚症状がほとんどありませんが、血糖値を高いまま放置すると、徐々に全身の血管や神経が障害され、いろいろな合併症を引き起こします。
2型糖尿病の原因には遺伝や高カロリー、高脂肪食、運動不足などにより引き起こされる「インスリンの作用不足」が考えられます。
インスリンは、すい臓のランゲルハンス島のβ(ベータ)細胞で作られるホルモンで、血糖値を下げる働きがあります。
2型糖尿病では「インスリンの作用不足」を改善し、血糖値を上手にコントロールすることが大切です。
そうすることで、病気の進行を防ぎ、合併症を予防することができます。
「インスリンの作用不足」と「ブドウ糖の利用低下」がキーワード
2型糖尿病は、すい臓から分泌されるインスリンの働きの低下、つまり「インスリンの作用不足」が原因で起こります。
糖分を含む食べ物は唾液や消化酵素でブドウ糖に分解され、小腸から血液中に吸収されます。食事によって血液中のブドウ糖が増えると、膵臓からインスリンが分泌され、ブドウ糖が肝臓や筋肉などに送り込まれエネルギーとして利用されます。
そのため「インスリンの作用不足」が起こると、血液中のブドウ糖を上手に処理できなくなり、血糖値の高い状態が続くようになります。
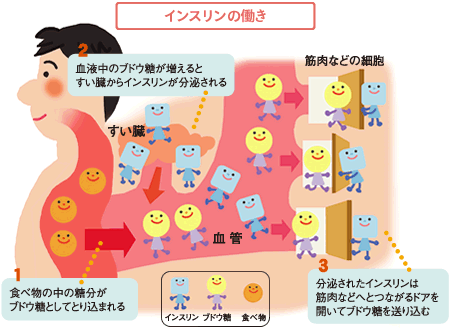
「インスリンの作用不足」が起こる原因
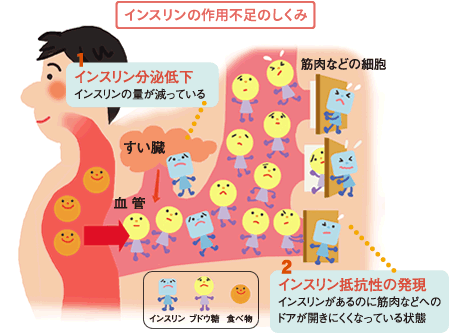
「インスリンの作用不足」には2つの原因があります。
1つは、すい臓の働きが弱くなりインスリンの分泌量が低下するため(インスリン分泌低下)、もう1つは肝臓や筋肉などの組織がインスリンの働きに対して鈍感になり、インスリンがある程度分泌されているのに効きにくくなるため(インスリン抵抗性)です。
2型糖尿病では体質以外にも、肥満や運動不足や食べすぎといった生活習慣の乱れが、「インスリン分泌低下」や「インスリン抵抗性」を引き起こすと考えられています。
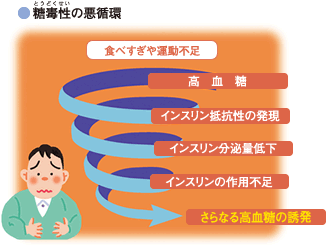
高血糖がさらなる高血糖を呼ぶ悪循環、「糖毒性」
2型糖尿病は、食べすぎや運動不足といった生活習慣などが原因で発症します。
いったん高血糖が起こると、血液中に存在する大量のブドウ糖がすい臓の働きを障害し、「インスリンの分泌量」を低下させたり、肝臓、筋肉などの組織でインスリンが効きにくくなる「インスリン抵抗性」という状態を引き起こします。
この高血糖が、さらなる高血糖を呼ぶという悪循環は「糖毒性」といわれており、高血糖をそのままにしていると、ますます糖尿病が悪化していきます。
そして、気がつかない間に糖尿病が進行し、最終的にさまざまな合併症があらわれるようになります。
糖尿病の合併症を防ぐためにも、血糖値を低下させ糖毒性をとり除く必要があります。
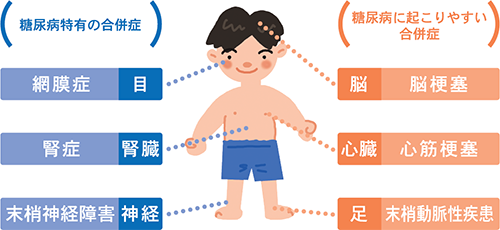
主な合併症

糖尿病が引き起こす合併症とは?
糖尿病は、神経や目や腎臓などにさまざまな障害を起こすことが知られています(3大合併症)。 また、心臓病や脳卒中など、直接死亡リスクに関係する動脈硬化を引き起こすこともわかってきました。 糖尿病は自覚症状がなくても、見えないところで合併症が進行しています。そして、気がついた時には合併症のため、日常生活に支障があらわれているということが少なくありません。 しかし、きちんと血糖値をコントロールできれば、合併症を予防できることがわかっています。 そのためにも、しっかり治療を行い、きちんと血糖値を下げることが必要です。
糖尿病の合併症
糖尿病神経障害
糖尿病神経障害は、高血糖により、手足の神経に異常をきたし、足の先や裏、手の指に痛みやしびれなどの感覚異常があらわれる合併症です。
これらは、手袋や靴下で覆われる部分に、“左右対称”にあらわれる特徴があります。慢性的な痛みに変わる患者さん、進行して知覚が低下した結果、足潰瘍や足壊疽となる患者さんもいます。自覚症状がある場合はためらわずにご相談ください。
糖尿病網膜症
糖尿病網膜症は、高血糖により、眼の網膜にある非常に細い血管がむしばまれていく合併症です。
進行してしまうと失明に至ります。糖尿病網膜症は、自覚症状がないまま進行していきますので、早期発見のためには、定期的に眼科を受診し散瞳(瞳孔を開いた状態の)眼底検査を行うことが必要です。
糖尿病腎症
糖尿病腎症は、高血糖により、腎臓にある非常に細い血管がむしばまれていく合併症です。
進行すると、老廃物を尿として排泄する腎臓の機能が失われてしまうため、最終的に透析導入を要することになります。この合併症も自覚症状がないまま進行していきますので、早期発見のためには、定期的に腎臓の機能を検査する必要があります。
動脈硬化(脳卒中・心臓病)
糖尿病は動脈硬化の原因となり、心臓病や脳卒中を引き起こします。糖尿病があるという時点ですでに心不全の初期といわれています。
特に、食後の高血糖あるいは日常の低血糖が動脈硬化を進行させることが知られています。
低血糖を自覚したらためらわずにご相談ください。
動脈硬化を抑えるためには、糖尿病血糖コントロールに加え、高血圧、高脂血症、高尿酸血症をしっかり管理することが大切です。また糖尿病に甲状腺機異常の病気(バセドウ病、橋本病)を合併することはまれではありません。さらに心理的な問題を抱えることもよくあります。当院ではこれらの課題に総合的に対応しています。くわしくはこのホームページの各特殊外来のところを参照してください。
これら4つの生活習慣病が合併すると、動脈硬化の進行が加速し、心臓病や脳卒中を起こす危険が一段と高まります。
そのため、これら4つの生活習慣病は「死の四重奏」と呼ばれています。
糖尿病神経障害に伴う症状(足の先や裏、手の指など)
糖尿病で療養中の方で、下記のような感覚が足の先や裏、手の指にある場合はご相談ください。
- うずくような痛み
- ジンジン
- やけるような痛み
- ピリピリ
- ピリピリした痛み
- チクチク
- 刺すような痛み
- ヒリヒリ
- しびれ
- ズキズキ
動脈硬化と食後高血糖
食後の高血糖を改善するために、さまざまな薬が開発されました。
飲み薬では速効型インスリン分泌促進薬やα-グルコシダーゼ阻害薬、インスリン注射薬では速効型インスリン注射薬などが食後の高血糖を改善します。 このように現在では高血糖のタイプにあった治療や薬が選択できるようになっています。
糖尿病の検査
定期検査で病状をチェックする
糖尿病の初期は自覚症状がほとんどありません。病状を把握するためには血糖値やヘモグロビンA1c(エーワンシー)を継続的に検査することが必要です。具体的な目標は、われわれにご相談ください。
ヘモグロビンA1c
血糖値が高くなるとブドウ糖が赤血球の中のヘモグロビンと結合します。これがヘモグロビンA1cと呼ばれるもので、血糖値が高いほどヘモグロビンA1c値も高くなります。この値は、赤血球の寿命(約4カ月)から過去1~2カ月の血糖コントロール状態を示していると考えられています。ヘモグロビンA1c値は合併症の進行と深く関係しており、NGSP値7.0%未満がコントロールの目安となります。

糖尿病の治療

治療の目的と基本
糖尿病治療の目的は、高血糖が引き起こすいろいろな合併症を予防する、または悪化を阻止することです。そして日常生活と健康寿命を糖尿病がない人と同じレベルに保つことです。
そのためには「インスリンの作用不足」を改善し、血糖値をできるだけ正常にしなければなりません。
治療は基本的に食事療法、運動療法、薬物療法の3つを組み合わせて行われます。
これらはどれも重要ですが、なかでも食事療法は治療の土台となります。

食事療法のポイント
糖尿病は食事からとった栄養が変化したブドウ糖が血液中に多くなる病気です。
したがって、食事の量や栄養素の配分を調節することにより、血糖をコントロールすることができます。
また食事療法は「インスリンの作用不足」を改善することが期待できます。
運動療法や薬物療法を行う時にも食事療法は一緒に行います。
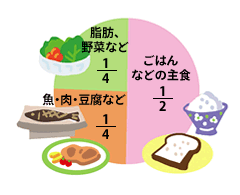
ポイント1. 自分にあったエネルギー量を知り、とりすぎに注意しましょう。
1日に必要なエネルギー量に見合った摂取量を守ることが大切です。食事摂取量は、個々の患者さんによって異なりますので、スタッフに相談してください。
ポイント2. 目標は1日30品目以上。
指示されたエネルギー内で炭水化物、たんぱく質、脂質のバランスをとり、適量のビタミン、ミネラル、食物繊維をとりましょう。
ポイント3. 食事は1日3回、規則正しくとりましょう。
不規則な食事は血糖値の変動を大きくし、膵臓にも負担をかけます。
食事は規則正しく、ゆっくりとよく噛んで食べましょう。

運動療法のポイント
運動療法は、糖尿病のさまざまな症状を改善し、さらに動脈硬化の予防になります。
しかし、進行した合併症がある時には、運動によって病状を悪化させてしまうこともあります。
運動療法を行う際はまずスタッフと相談し、自分に合ったより良い運動量と運動のやり方を決定し、無理せずに継続することが大切です。筋肉の質と量がたかまるとマイオネクチンというホルモンが骨格筋からつくられて血糖を下げる働きをします。さらにこのマイオネクチンは心臓保護作用があると言われています。
ポイント1. スタッフと相談しましょう。

どのような運動をどの程度すればよいのかは、個々の患者さんによって異なります。
運動を始める前にスタッフに相談しましょう。
ポイント2. 有酸素運動※でエネルギーをしっかり消費しましょう。
- 有酸素運動(散歩、水泳、ジョギングなど)でエネルギーを消費する。
- 少し汗ばむ程度の運動量で20分以上、週に3~5回、食後1~2時間に行う。
※有酸素運動は、ジョギングなどの持続的な運動に必要な筋肉(赤筋)を使った運動のことをいい、脂肪を燃焼させます。
ポイント3. 無理のない運動量を継続しましょう。
糖尿病のお薬
薬物療法の流れ
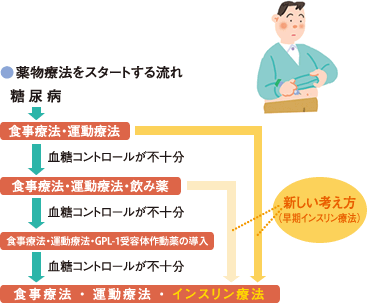
食事療法と運動療法を行っても血糖コントロールが不十分な場合、薬物療法を併用します。
薬物療法には、飲み薬とインスリン注射薬、GLP-1受容体作動薬などのインスリン以外の注射薬があり、従来は飲み薬の効き目が弱い場合にインスリン注射薬を使用していました。しかし現在では、早い時期からインスリン注射を使用して、血糖コントロールを良好に保つ方法も行われています。
インスリン注射薬やインスリンではない注射薬と飲み薬を併用することもあります。インスリン注射薬から飲み薬に変わる場合もあります。現在はすぐれた糖尿病のお薬が次々と開発されています。当クリニックでは合併症のこと、患者さんの日常生活をよく考えて、ご相談の上、治療方針を決めています。
早期インスリン療法
インスリン療法は、健康な人と同じインスリン分泌パターンを再現できる方法です。最近では糖毒性をとり除くために、早期からインスリン注射薬を使ったり、また、脳卒中や心臓病の予防を期待して比較的軽症の糖尿病にもインスリン注射薬を用いる場合があります。
このように、インスリン療法は糖尿病治療の最終手段ではありません。
2型糖尿病の場合、一度インスリン療法を始めてしまうと生涯続ける必要があるというのは誤解です。
われわれとよく相談し納得の上でインスリン療法をはじめましょう。当院ではインスリン療法の導入から継続、血糖値の自己測定までスタッフとともに行うことができます。
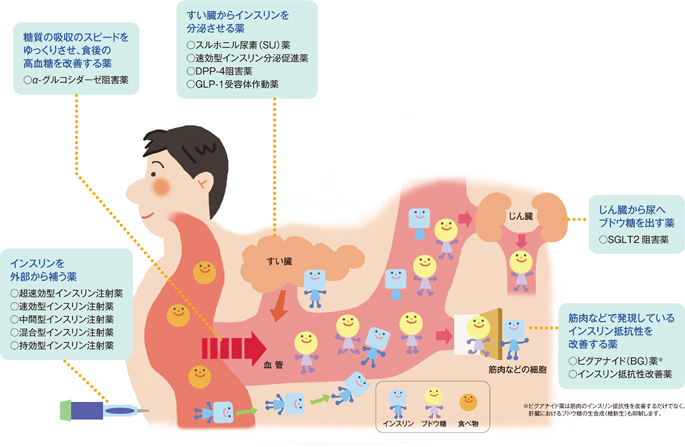
糖尿病治療薬の作用
糖尿病の薬にはインスリン分泌量を高める薬やインスリン抵抗性(インスリン作用不足)を改善する薬、そして不足しているインスリンそのものを外部から補うインスリン注射薬など、さまざまなタイプがあり、病状に合わせて1種類または数種類の飲み薬やインスリン注射薬、GLP-1受容体作動薬などのインスリン以外の注射薬を組み合わせて用います。
自分が使用している薬の作用や特徴をきちんと理解し、薬の服用または注射を忘れないように気をつけましょう。また自分の日常生活とくに食事習慣とあわせた薬の使用が必要です。これはわれわれとよく相談のうえ決めていくのが治療継続のこつです。
薬物療法時の注意
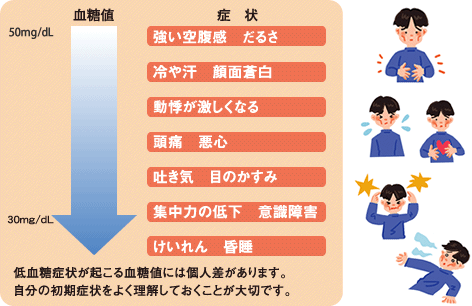
ポイント1. 低血糖が起こったら
薬の作用により血糖値が70mg/dL以下になると低血糖症状※が起こります。低血糖の兆候や症状があらわれた時は、すみやかにブドウ糖や砂糖をとるようにして、きちんと対処することが大切です。
- 低血糖の主な症状
- 強い空腹感
- 動悸がする
- めまい、目がちかちかする
- 手が震える
- 冷や汗が出る
※低血糖症状が起こる血糖値には個人差があります。
低血糖時の対応
砂糖や糖質の入った飲料水などを携帯し、低血糖が起こった時は、すみやかに糖分をとりましょう。
ポイント2. 勝手に薬を中断しない

糖尿病治療では、飲み薬やインスリン注射薬、GLP-1受容体作動薬などのインスリン以外の注射薬を自分で勝手に中止してはいけません。薬を突然中止すると、高血糖による意識障害や昏睡を招くことがあります。また、かぜなどの病気の時は体に余分なストレスがかかり、普段より多くのインスリンが必要となり、高血糖になることがあります。
ポイント3. わからないことはわれわれに相談
治療でわからないことなどがあったら、自己判断をせず、われわれに相談してください。
小児ヤングの糖尿病
小児ヤング糖尿病について正しい知識を得る
糖尿病になったのは、誰のせいでもありません。
正しい知識をもって糖尿病を上手にコントロールしていけば、ほかのお友達と同じように遊んだり、勉強したりすることができます。
お医者さんや看護師さんなどから教えてもらう以外にも、情報は、さまざまなところから得ることができます。
まずは、日本糖尿病協会のホームページにアクセスし、小児ヤング糖尿病について正しく理解しましょう。
糖尿病治療のサポート体制

糖尿病治療は、お医者さんや看護師さんなどの病院スタッフが手助けしてくれるほかに、糖尿病協会や患者会などがあり、情報提供やサマーキャンプなどの行事を主催しています。
同じ糖尿病をもつお友達と出会うチャンスなので、利用してみましょう。
・日本糖尿病協会:http://www.nittokyo.or.jp/
03-3514-1721
・糖尿病ネットワーク:http://www.dm-net.co.jp/
「つぼみの会」や「ヤングの会」などの患者会のインターネットサイトでは、「サマーキャンプ」の案内などを見ることができます。
おなかいっぱい食べても大丈夫?
大丈夫です。むしろ、成長期や思春期には、発育に合わせて、必要なエネルギーや栄養をきちんととることは大切なことです。
そして、インスリン注射が必要な場合は、食事の量に見合った量のインスリンを注射します。

普段の食事
・1型糖尿病
制限するものは特にありません。
まわりの子と同じように、普通に食べても大丈夫です。
・2型糖尿病
年齢に応じた食事に戻るだけです。
朝食を食べない、夜遅くに食べるなど、食習慣のゆがみがないかを見直します。

成長に影響はありますか?
血糖を上手にコントロールして、合併症を予防できれば、お友達と同じようにすくすくと大きくなることができます。
そして、大人になってからも、健康な人と変わらない毎日を送ることができます。
糖尿病の主な慢性症状
血糖のコントロールが悪い状態が長く続くと、目の病気(網膜症)、神経の病気(神経障害)や腎臓の病気(腎症)などの合併症が引き起こされます。

スポーツをしてもよいですか?
小児糖尿病では、してはいけない運動はありません。むしろ、運動することによって血糖値が下がり、インスリンの効き目を高める働きがあるので、運動はすすんで行いましょう。
早朝マラソンなどを含む体育の授業、体育系部活動、スポーツクラブなど運動量が多い場合は、時間割など予定を確認し、低血糖の起きやすい時間を予測して、インスリンの注射量を変えたり、ブドウ糖などを持参したりして低血糖に備えましょう。
運動後のおやつ
・1型糖尿病
糖分を補うために食べることもあります。
・2型糖尿病
清涼飲料水はやめておきましょう。カロリーオーバーに注意して食べましょう。
食べないときはインスリン注射をしなくても大丈夫?
何も食べなくても、血糖を上げようとするホルモン(インスリン拮抗ホルモン※)は常に分泌されています。
インスリン注射をしないでいると、血糖値はどんどん上がっていきます。
特に、かぜなどをひいて体調が悪いなど、糖尿病以外の病気にかかったとき(シックディ)は、インスリン拮抗ホルモンが、通常以上に分泌されるため、何も食べなくてもインスリン注射をしなければ血糖値は上がってしまいます。
食べないときでも、インスリン注射は絶対に中断してはいけません。
※インスリン拮抗ホルモンには、成長ホルモン、グルカゴン、アドレナリン、甲状腺ホルモン、グルココルチコイドなどがあります。

シックディのときは…
- 食事をしないときでも、インスリン注射を中断しない。そのような時どうするかは普段からわれわれにご相談ください。困ったらいつでも電話してください。
- 少量ずつ、何度も水分を補給する。
- 血糖・尿ケトン体の測定、症状の観察
- 食事ができるか、発熱、嘔吐、下痢があるかなどをお知らせください。
- われわれの指示がある場合は、 速効型インスリンの追加注射を行う。
- 嘔吐を繰り返したり、 対応方法が分からないときは、すぐにわれわれに連絡しましょう。
低血糖のときは、どうするの?
インスリン注射中の低血糖は、インスリンの血糖降下作用が食事による高血糖状態を抑えすぎたことによって起きます。
低血糖かなと思ったらすぐに、ブドウ糖などの甘いものをとりましょう。
また、低血糖をこわがりすぎないためにも、低血糖症状をよく知っておきましょう。
そして、冷や汗、動悸が激しくなる、頭痛などの症状は、インスリン拮抗ホルモン分泌による症状ですので、これらの症状が出たあとには、血糖が上昇して高血糖になることも知っておきましょう。
低血糖について
(1) 低血糖をこわがらない
お子さんの行動パターンとインスリンの量、また、どういうときに低血糖が起こったかなどを記録しましょう。その記録を参考に、次回からの血糖コントロールを考えます。
血糖コントロールに慣れてくると、少し待てば改善するか、すぐに糖分を補給した方がよいかなどの判断ができるようになります。必要以上に低血糖を恐れることはありません。
(2)こんなときも低血糖
- 泣き叫ぶ
- 不機嫌で怒りっぽくなる
- 聞き分けがなくなる
- あくびをよくする
- 急に静かになる

幼稚園・学校の先生に何をお願いすればよいですか?
小児の糖尿病について正しく理解している学校の先生は、ほとんどいないと思って接しましょう。
担任の先生には、低血糖が起きそうな時間帯に、子供に低血糖症状が出ていないか注意していただき、様子がおかしいときはすぐに対応してもらうことだけをお願いします。そのことは、ほかのクラスメートにも説明し、様子がおかしいときはすぐに先生に報告してもらうよう、あらかじめお願いしておきましょう。
そして、糖尿病の子であっても特別扱いはせず、クラスメートの一員として接してもらいましょう。

みんなと一緒に給食を食べても大丈夫?
糖尿病だからといって、特別にお弁当を持たせる必要はありません。ほかの子たちと楽しく食事をすることはとても大切です。
・1型糖尿病
食事量や内容は特に制限する必要はありません。通常どおり、残さずすべて食べましょう。足りないときは、おかわりしてもオーケーです。
・2型糖尿病
基本的には、ほかの子と同じように食べましょう。

どこでインスリン注射をすればよいですか?
その子の性格や希望、学校環境をみて、個別に対応することが大切です。
注射時間
給食を食べる前までに注射すればいい、くらいに考えてください。ただし、速効型インスリンを使用している場合は、すぐに教室に戻って食事をとりましょう。
注射をする場所
どこでもかまいません。保健室や教室でもいいでしょう。
保管場所
忘れたときのために、予備のインスリン注射を学校に置いておきましょう。学校にお願いして、冷蔵庫の卵と同じ場所に置いておくのもいいでしょう。※ ※使用開始前のインスリンは、凍結を避け、2~8℃で遮光保存してください。

遠足・修学旅行にも参加しましょう
ほかの子と同じように参加して、大いに楽しみましょう。
参加の前にスケジュールを確認し、自己管理をスムーズに行えるように、あらかじめわれわれと相談して、インスリンの注射量や注射する時間を前もって計画しておきましょう。
持ち物チェック・リスト(多少余裕をもって、携帯しましょう。)
・いつも使っているインスリングッズ(インスリンペンなど)
・血糖測定器(必要なら持って行く)
・低血糖用の補食(ブドウ糖など)

将来、「就職」、「結婚」、「妊娠・出産」は可能ですか?
就職
パイロット以外なら、就職の制限はなく、どんな職業に就くことも可能です。
そのためにも、よりよい血糖コントロールを保ち、自分で低血糖に対処できる能力を育てて、子どもの自立を目指しましょう。
また、糖尿病でなくても就職は断られることもあります。
就職を断られても気にせず、自分の能力に磨きをかけ、次へのステップとしていきましょう。

結婚、妊娠・出産
パートナーの理解を得られれば、結婚も妊娠・出産も問題なくできます。 しかし、いくつかの注意点があります。スタッフの力を借りましょう。
妊娠・出産は、生まれてくる子や母体への影響を考えて、合併症などのチェックをしてから計画を立てるようにします。
これを「計画妊娠」といいます。
折に触れ、われわれとこのことを話しておくといいでしょう。

ご家族の方へ。子育てのポイント
ご両親は決してご自身を責めたりしないでください。
1型糖尿病は親のせいでなったわけではありません。
また、2型糖尿病では親の体質を受け継いでいますが、そのことで子どもにへりくだってはいけません。
お子さまの将来のためには、1型糖尿病でも2型糖尿病でも、糖尿病を理由に甘やかさず、自立を目指すことが大切です。

お子さまへの接し方
糖尿病だからといって兄弟姉妹と分け隔てはせず、平等に接します。
しかるときも、ほかの子とまったく同様にハッキリとしかりましょう。
おじいちゃん、おばあちゃんには、孫に食べ物を与えるときは、何をあげるのかを親にも伝えるようにお願いしておきます。
また、子供がそのことを素直に両親に報告できるような環境づくりと対応を家族で話し合い、考えておきましょう。
